Ante la situación actual y más allá de las recomendaciones de los expertos, no todos los Estados responden de igual manera y podemos decir lo mismo acerca del comportamiento social. Las conductas son diversas y cambiantes al igual que lo son las medidas que toman los diferentes Estados. Puede resultar interesante, para una mejor comprensión de estas divergencias, analizar el rol que juega la dimensión política en el desarrollo de las políticas públicas que se están implementando.
Toda política -además de encontrarse condicionada por las rutinas burocráticas- es el resultado de sucesivas luchas de intereses entre diversos actores sociales. Según el tipo de recursos desplegados y las habilidades con las que cuentan, los actores en juego podrán actuar como proponentes o como opositores de la acción en curso y así incidir en la agenda política. Los grupos involucrados en el proceso y el grado en que los intereses de los actores se ven afectados, da pistas, junto con otros aspectos, para comprender por qué encontramos políticas públicas tan diversas frente a un mismo problema. Es así que la configuración de los sistemas de salud en las distintas sociedades, refleja las ideas del proyecto político triunfante en un momento histórico determinado.
La paradoja ante la que nos encontramos hoy es qué políticas erradas en países con sistemas de salud de amplia cobertura -como es el caso de Inglaterra- pueden generar peores resultados que políticas acertadas en países que, aún con serias deficiencias en sus sistemas, implementan medidas que intentan acompañar las recomendaciones internacionales.
Para dar cuenta de las diferencias entre los sistemas de salud y las políticas en relación a la pandemia, tomamos los casos de Estados Unidos, Gran Bretaña, Irlanda, España, Brasil y Argentina. Estos países están conformados por diferentes sistemas de salud y a su vez han sometido disímiles políticas para afrontar la pandemia. Debemos aclarar que las políticas que aplican los gobiernos son dinámicas y cambiantes, por lo que este análisis no deja de ser provisorio.
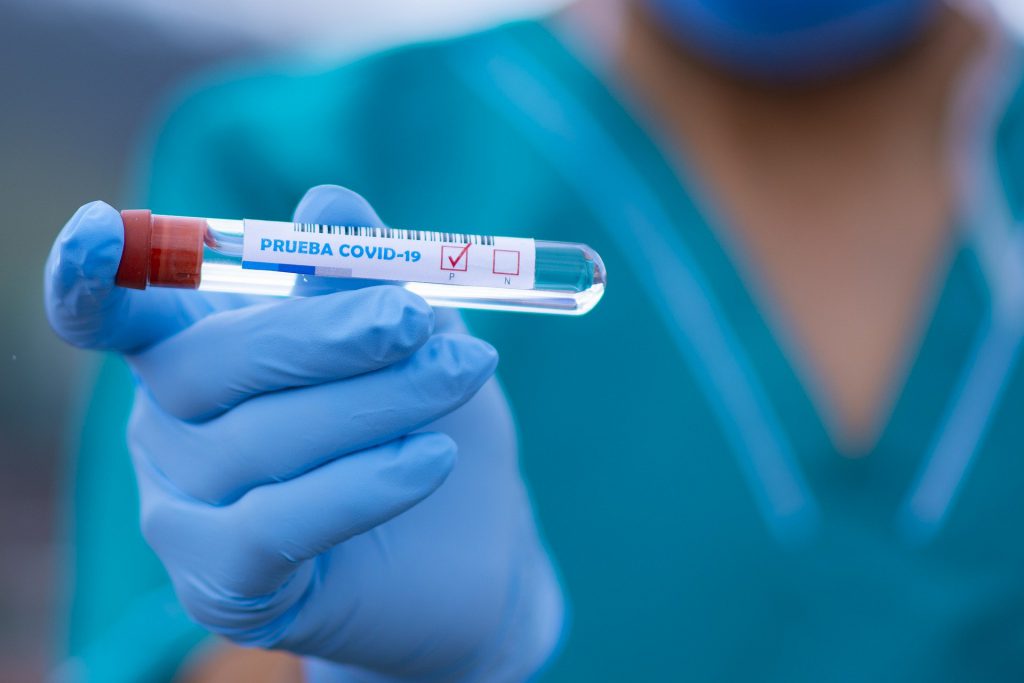
Estados Unidos
Cuenta con un modelo basado predominantemente en la lógica de mercado. La configuración de su sistema de seguro de salud implica que casi la mitad de los adultos en edad laboral no cuenta con un seguroi y tienen que pagar altos montos para ser atendidos; porque no existe la opción de atención universal y gratuita. Solo el 55% de la población accede, a partir del acceso a un empleo formal, a seguros privados de salud. El Medicare y el Medicaid (34,4%)ii;1 son programas de gobierno que cubren solo los costos de atención de adultos mayores y personas con discapacidad y de personas de bajos ingresos. Esto significa que millones de personas no asistirán al médico lo suficientemente pronto o no asistirán nunca debido al costo; “lo que, para decirlo suavemente, es un grave problema cuando se trata de contener una epidemia”2.
En suma, a la desprotección de gran parte de la población, el presidente Donald Trump agregó precariedad, al minimizar el alcance de la pandemia COVID-19. Aún hoy cuando la situación está desbordada, con hospitales de campaña montados en el Central Park y la mayor cantidad de contagiados del mundo, el gobierno no parece comprender la situación y no ha declarado el aislamiento obligatorio a nivel nacional (esto queda supeditado a cada Estado componente del país). La combinación de un sistema de salud cuyo acceso se define por la capacidad de pago de la población y no por sus necesidades, junto a una mala política de Estado global frente al coronavirus solo genera una verdadera catástrofe (cerca de 40.000 muertos al día 19 de abril)3.
Gran Bretaña
EnGran Bretaña existe el NHS (Servicio Nacional de Salud por sus siglas en inglés). Surgido al calor del final de la II Guerra Mundialiii se basa en los fundamentos de universalidad y solidaridad; es decir en el principio redistributivo que posibilita -bajo control del Parlamento- el acceso universal. Aun así, el NHS como la mayoría de los sistemas, convive con un sector privado, en el que uno de sus actores centrales es el de los llamados “seguros voluntarios de salud”.
El seguro voluntario de salud de Gran Bretaña permite ciertos beneficios, al brindar a quienes puedan costearlo, un acceso más rápido del que se dispone normalmente en el NHS y camas privadas y mejor hotelería (ya sea en el ala exclusiva de un hospital del NHS o en una clínica privada). El mercado de seguros voluntarios de salud tuvo gran clientela desde sus inicios, incluso tras la introducción del NHS, pero su número de clientes se redujo a poco más de 4 millones entre 2009 y 2012; probablemente debido a la recesión que siguió a la crisis financiera mundial4.
En relación con las políticas tomadas por el Estado Británico ante la pandemia, es claro que, al igual que su par norteamericano, el Primer Ministro minimizó el peligro que se avecinaba y dilató la aplicación de medidas que habrían evitado el incremento de casos y los fallecimientos. La excusa económica para no “gastar” en atender la vida de los ciudadanos genera también una catástrofe (16.000 muertes al día 19 de abril)3. ¿Cambiará la política después de la experiencia de Boris Johnson?

Irlanda
El sistema nacional de salud de la República de Irlanda está financiado principalmente a través de los impuestos generales (al igual que en Gran Bretaña). Así, Irlanda cuenta con un sistema de cobertura totalmente gratuito y aproximadamente dos de cada cinco personas compran el seguro médico voluntario5. Pero lo que nos llama la atención de este país son sus políticas frente a la pandemia. El gobierno irlandés resolvió entre sus primeras medidas que, además del aislamiento obligatorio y por el tiempo que sea necesario, todas las instalaciones y los recursos sanitarios estarán a disposición del Estado para brindar la atención que se necesite. Esta es una medida que parece impensable en los contextos políticos y los arreglos institucionales latinoamericanos. En Irlanda se registran al día de hoy (19/4/2020) 600 muertes por COVID-193 .
España
El Sistema Nacional de Salud de España (como el de Gran Bretaña e Irlanda) se basa en los principios de universalidad, acceso libre, equidad y solidaridad y se financia principalmente con los impuestos generales. El principal inconveniente que se reporta en este sistema es el tiempo de espera para ser atendido por los especialistas. Es por ello que en los últimos 10 años creció el sector de empresas privadas que brindan seguros de salud. Se calcula que aún así, el sistema gratuito es usado por ⅔ de los españoles6. Al igual que en varios sistemas del mundo, el español sufrió severos recortes en los últimos años.
En cuanto a la pandemia, las autoridades del gobierno español también minimizaron sus peligros y no tomaron medidas extraordinarias a su debido tiempo. Cuando el COVID-19 hizo evidente su crecimiento exponencial y los muertos empezaron a acumularse, se tomaron además del aislamiento otras medidas drásticas; entre ellas, y como Irlanda, la estatización de todos los recursos de salud. La esperanza está puesta en aplanar la curva y en que el sistema de salud pueda responder a la demanda. España registró al 19 de abril 20.453 muertes por covid-193.
Brasil
El Sistema Único de Salud (SUS) de Brasil cuenta con una larga historia iniciada con el movimiento sanitario que llevó adelante el proceso de reforma sanitaria. Hoy en día el SUS constituye un modelo público de cobertura universal. El SUS convive con el sector privado que obtiene, de diversas maneras, transferencias del Estado para su sobrevivencia y expansión. La población que cuenta con algún tipo de cobertura privada de salud en las últimas dos décadas ha oscilado entre el 25 y 30% de la población brasileña. Actualmente, según datos oficiales, la población cubierta por planes privados de salud es de 24,2%7.
Brasil es el exponente latinoamericano de la paradoja mencionada al inicio de este escrito. Pese a tener un sistema que garantiza la cobertura a una gran parte de la población que no posee recursos, las políticas erradas ante la pandemia redundan en la catástrofe. El presidente, al igual que sus pares estadounidense y británico, niega el problema y no toma medidas para frenar la pandemia. El rechazo a la gestión presidencial no proviene únicamente de la oposición, sino también de sus propias filas. Afortunadamente, varios ministros tomaron las riendas y, valiéndose del SUS y de sus trabajadores, han disminuido con seguridad el impacto de la catástrofe. El reciente desplazamiento del Ministro de Salud suma inestabilidad al manejo de las políticas e incertidumbre a los esfuerzos para aplanar la curva.Brasil registra al 19 de abril: 2388 muertes3.

Argentina
La organización del sistema de salud argentino, frecuentemente caracterizado por su heterogeneidad, fragmentación y desigualdad, presenta una compleja relación entre las organizaciones públicas y privadas: mientras los hospitales y servicios de salud prestan atención gratuita a quien la demande, el financiamiento es principalmente a partir de recursos fiscales y es esporádicamente incrementado a partir de pagos ocasionales por parte del sistema de seguridad social cuando en los hospitales se atiende a sus afiliados. En cuanto a las obras sociales, también gravitan entre lo público y lo privado, estableciendo alianzas y vínculos tanto con sectores del Estado como con empresas privadas. Dentro del sector privado, las empresas de medicina privada con escaso marco regulatorio estatal y cierto uso del sistema público sin retribución, tienen un rol relevante en el país.
En Argentina el Estado, basado en las experiencias de los demás países, decretó con antelación al pico epidémico mayor el aislamiento social, preventivo y obligatorio. Sin embargo, ni bien transcurridas las primeras dos semanas y media de aislamiento, las presiones de los diversos sectores económicos y la necesidad de muchos ciudadanos de retomar sus actividades para restablecer la economía obligan al gobierno a flexibilizar el aislamiento. Las medidas progresivas de aislamiento están demostrando ser efectivas para ralentizar la velocidad del contagio y disminuir los casos que requieran de una atención de alta complejidad. De esa manera desde el gobierno con el respaldo del comité de expertos se está vislumbrando cierto optimismo dada la reducción en la velocidad de multiplicación de los casos. Argentina registra 132 fallecimientos por el virus COVID-19 al 19 de abril de 20203.
En la medida que vamos ganando tiempo con las distintas fases de aislamiento se observan acciones para evitar el colapso del sistema y poder atender a todas las demandas -no solo las del coronavirus- sin enfrentarnos al dilema de quiénes son merecedores de la atención. Recientemente ingresaron los 215 mil reactivos comprados en el exterior8 y arribaron al país médicos cubanos (en total serán 200) para colaborar con el sistema sanitario cuando la enfermedad toque su pico. Otro dato alentador se refiere a la capacidad de camas disponibles: existen 4.300 camas de cuidados intensivos que están vacías y solamente 131 camas están ocupadas por coronavirus9.
Notas
iEl seguro privado de salud es la cobertura de un conjunto definido de servicios de salud financiados a través de pagos privados en forma de primas hechas a una entidad aseguradora. Esta garantía de cobertura generalmente se establece a partir de un contrato entre una parte privada y la entidad aseguradora que detalla los términos y condiciones para el pago o reembolso de los servicios de salud. La entidad aseguradora asume gran parte o todo el riesgo de pagar por los servicios especificados contractualmente (Colombo & Tapay, 2004, p.7). El seguro privado de salud (también denominado «seguro voluntario privado de salud”) se puede utilizar de diferentes maneras, según el grado en que un país elija depender de un seguro privado para financiar la atención médica. Puede ser el medio principal para financiar la atención médica, una alternativa a un programa público/sistema público de salud o un mecanismo para que las personas financien lo que no está cubierto por un programa público/sistema público. Al analizar estos roles, la OECD elaboró la siguiente taxonomía: primario, duplicado, complementario o suplementario. En el caso de los Estados Unidos el seguro privado de salud es primario (Colombo & Tapay, 2004). Estados Unidos es el único país de la OCDE donde el seguro de salud voluntario representa el principal sistema de financiamiento y cobertura de salud para la mayoría de la población (Word Bank, 2012).
ii Instituidos en 1965 por el presidente Lyndon Johnson, siendo el Medicare un seguro social para las personas mayores y el Medicaid un seguro social para las personas o familias de bajos ingresos y para determinados individuos sin cobertura o con cobertura inadecuada. El Estado Federal define las directrices y los estados ejecutan los programas.
iii El NHS es el sistema referente internacional del denominado “modelo Beveridge”. Se basa en los principios de universalidad y solidaridad; es decir en el principio redistributivo que posibilita, bajo control del Parlamento, el acceso universal.
Referencias bibliográficas
1 U.S. Census Bureau, Current Population Survey, 2018 Annual Social and Economic Supplement Bridge File and 2019 Annual Social and Economic Supplement. [Internet]. 2019 [19 de marzo de 2020]. Disponible en https://www.census.gov/data/tables/2019/demo/health-insurance/p60-267.html Acceso, 25 de marzo 2020.
2 Clio Chang. There Are No Private Solutions to a Public Health Crisis.. [Internet]. 2020 [4 de marzo 2020] Disponible en; https://www.vice.com/en_us/article/qjdeq5/there-are-no-private-solutions-to-a
3 Observatorio de la John Hopkins [Internet]. 2020 Año [19 de abril 2020] Disponible enhttps://www.arcgis.com/apps/opsdashboard/index.html#/bda7594740fd40299423467b48e9ecf6
4 Sagan A, Thomson S, editors. Voluntary health insurance in Europe: Country experience [Internet]. Copenhagen (Denmark): European Observatory on Health Systems and Policies; 2016. (Observatory Studies Series, No. 42.) Disponible en: https://www.ncbi.nlm.nih.gov/books/NBK447703/
5 Irlanda Geary, Lynch & Turner,(2018), The Irish helathcare System, An historical and comparative review, Health Insurance Authority, Dublin,https://www.hia.ie/sites/default/files/The%20Irish%20Healthcare%20System%20-%20An%20Historical%20and%20Comparative%20Review_0.pdf
6 Martín JJ, González, M, López A. La sostenibilidad del Sistema Nacional de Salud en España. Ciênc. saúde coletiva [Internet]. 2011, vol.16, n.6 [19 de abril 2020], pp.2773-2782. Disponible en: <http://www.scielo.br/scielo.php?script=sci_arttext&pid=S1413-81232011000600016&lng=en&nrm=iso>. ISSN 1413-8123. https://doi.org/10.1590/S1413-81232011000600016.
7 Agência Nacional de Saúde Suplementar 2020. [Internet]. 2020 [19 de marzo 2020] Disponible en:https://www.ans.gov.br/perfil-do-setor/dados-gerais
8 Se realizaron 425 test rápidos en Constitución y no hubo positivos.[Internet]. 25 de abril 2020 https://www.perfil.com/noticias/ciencia/se-realizaron-400-test-rapidos-en-constitucion-y-no-hubo-positivos.phtml
9 Argentina: el gobierno confirmó que llegarán 200 médicos cubanos 20 de abril 2020. https://www.nodal.am/2020/04/argentina-el-gobierno-confirmo-que-llegaran-200-medicos-cubanos/
Los autores son Docentes/Investigadores de la Universidad Nacional de Lanús. Integrantes del PICT Políticas y Economía de la Salud 2018-0005.DESACO-UNLa y de la Red Argentina de Investigadoras e Investigadores de Salud (RAIIS)

Hacer Comentario
Haz login para poder hacer un comentario